(2)周産期医療の再興
1 )周産期医療と未来構想(中井章人)
2015 年,全国の出生数は100 万人を下回った.少子・高齢化は現実のものになり,人口減少に歯止めがかからない.こうした中,周産期医療はどう展開していくべきなのか,現状分析から近未来のあり方を考える.
現状評価
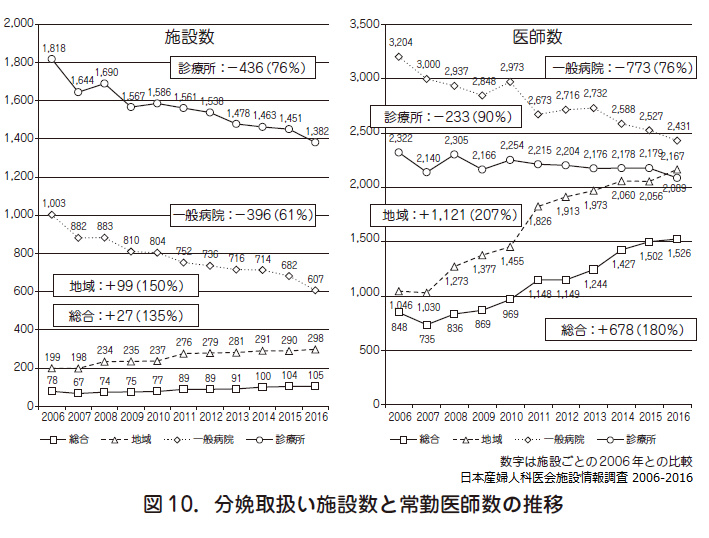
本会施設情報調査によれば,産婦人科常勤医師数はゆるやかながら安定的に増加していたが,2016 年1 月の時点でわずかながらも減少に転じた(図9).
分娩取扱い施設ごとの施設数,常勤医師数では,一般病院で減少が著しく,周産期母子医療センター(総合,地域)で増加していた(図10).その結果,地域周産期母子医療センターの医師数がはじめて,診療所を上回った.
また,過去10 年間の取扱い分娩数は,診療所では大きな変動はないものの,一般病院では24%減少(2006 年比)し,周産期母子医療センターでは約70%増加した.2016 年調査(2015 年実績)で,取扱い分娩数の割合は診療所48 %,一般病院27 %,周産期母子医療センター25%(総合8%,地域17%)となり,診療所と周産期センターへの二極化が進んでいた(図11).


未来構想
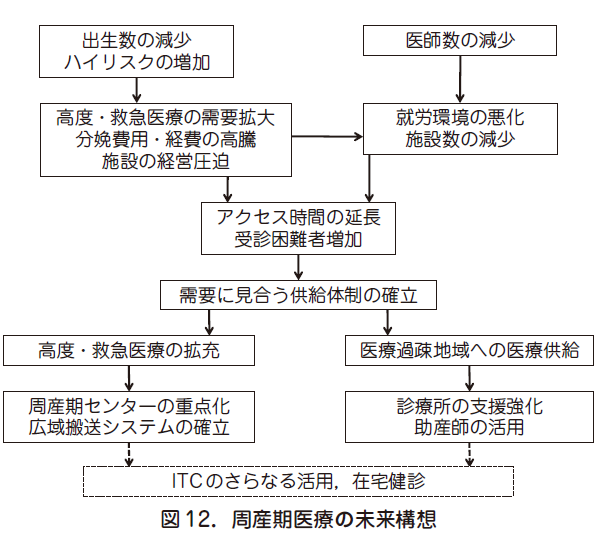
出生数の減少と歩調を合わせ,医師数,施設数が減少し,診療所と周産期センターへの二極化が進んでいる.少子・高齢化はハイリスク妊婦の増加につながり,施設数の減少は,妊婦の施設へのアクセスに影響し,受診困難者を増加させる.
これら現状分析から,今後の課題は,増加するハイリスクへの対応と医療過疎地域への安定した周産期医療の供給ということができる(図12).ハイリスクを取扱う周産期センターでは,機能と規模を拡充する必要がある.そのため,人材の確保は必須で,慢性的な医師不足に対し,施設の集約化(重点化)が必然性を増す.結果,広域搬送システムなどの導入が求められる.また,医療過疎地域で役割を増すのが診療所である.近年増加している複数名の医師による診療に加え,助産師の活用など診療機能の確保・拡充が鍵で,自治体による診療所への支援強化も重要になる.
さらに,遠隔地への医療供給方法として,ICT(Information and CommunicationTechnology;情報通信技術)の活用と在宅医療導入の可能性がある.ICT はすでに一部の自治体で導入されているが,健診・保健指導などを在宅で行うサービスも,今後検討すべき課題である.
施設の中に止まり,患者を待ち受ける医療から,施設の外へ踏み出す時代が来ている.
2 )周産期医療体制のあり方に関する検討会を踏まえた今後の動向について(松本陽子)
周産期医療体制整備の流れ
国民が安心して出産に望める医療環境の実現は少子化対策の観点からも非常に重要な課題であり,周産期医療体制の整備や効果的な施策の実行が求められる.
近年では,以下のような流れで整備が行われている.

各都道府県では周産期医療協議会が設置され,周産期母子医療センターをはじめとする周産期医療体制の整備や周産期医療と救急医療の一層の連携強化,新生児集中治療室(NICU)や後方病床である回復期治療室(GCU)growing care unit の整備などが進んだ.
一方で,産科医師や小児科医師(特に新生児担当の医師)の不足や地域偏在問題は解消せず,分娩取扱施設数は減少を続け,地域の周産期医療体制の維持のために一層の取り組みが必要となった.
東日本大震災などの大規模災害時における周産期医療確保の必要性など,いくつかの課題が認められた.さらに,現状では周産期医療に関して都道府県が整備する計画は,医療計画(5 事業の1 つとしての周産期医療)と周産期医療体制整備計画の2 つがある.両者は共通の内容を多く含むが,整合性が取りづらいという指摘もあった.そのため,これらの課題を整理し,今後の周産期医療体制のあり方に関して検討を行うため,平成27 年より「周産期医療体制のあり方に関する検討会」を開催し,1 年3 カ月,計7 回にわたって議論を行った.平成28 年12 月にまとめられた本検討会の「意見の取りまとめ」を引用しながら,今後の周産期医療体制整備の方向性を説明する.
周産期医療体制の現状と課題,対応について
周産期医療体制に関する主な課題と対応を表7 に示す.

周産期医療における医師不足について
産婦人科医師の総数は,平成18 年以降増加しているものの,日本産科婦人科学会の新規入会医師数は平成23 年以降減少傾向にある.また,産婦人科の30 代以下の若手世代では,女性医師の比率が6 割以上と高くなっている.
そのためには,現状のマンパワーを最大限に活用して,地域の周産期医療体制を維持させる必要がある.例えばハイリスク分娩を取り扱う施設については,分娩数や地理的状況などを考慮しつつ重点化・集約化を行って診療体制の維持に努め,地域でローリスク分娩を担う分娩取扱診療所などについては,維持や新設に対して支援を行うなど地域の実情に合わせた検討をすることが必要である.また同時に,NICU の長期入院児が小児在宅医療へ移行することを促進する体制整備や,医師以外の他職種の育成や活用をすすめ,医師の負担軽減に繋げることも重要である.
周産期医療圏の考え方と近隣との連携強化について
分娩施設の集約化に伴い,分娩施設へのアクセスが悪化する地域が生じる.したがって,より効果的・効率的な周産期医療提供体制を構築するために,都道府県は,出生数,地理的状況,周産期医療を提供する医療施設の数と規模,産科病床の状況,カバーエリアなど地域の実情を考慮し,必要に応じて周産期医療の医療圏を設定し,その上で一次医療機関および,NICU などを有する二次および三次医療機関についてもアクセスの確保を図るよう,医療計画において検討していく必要がある.
また,都道府県,医療圏の境界周辺では境界を越えた周産期搬送を活用し,搬送効率の向上を検証するとともに,近隣都道府県との調整を医療関係者も含めて行うことが,周産期搬送のスムーズな遂行につながると考える.
精神疾患を合併する妊産婦への対応について
重篤な合併症を有する妊産婦は一定程度おり,気分障害や統合失調症,適応障害などの精神疾患を有する妊産婦の割合は,身体合併症のうち,例えば消化器疾患や呼吸器疾患と同程度である.
母児の安全を確保するためにも,精神疾患を合併した妊産婦や,産後うつなどへの診療体制の確保が求められており,総合周産期母子医療センターを中心として精神疾患を合併した妊産婦への対応ができるような体制の整備を進める必要がある.
災害時の周産期医療体制について
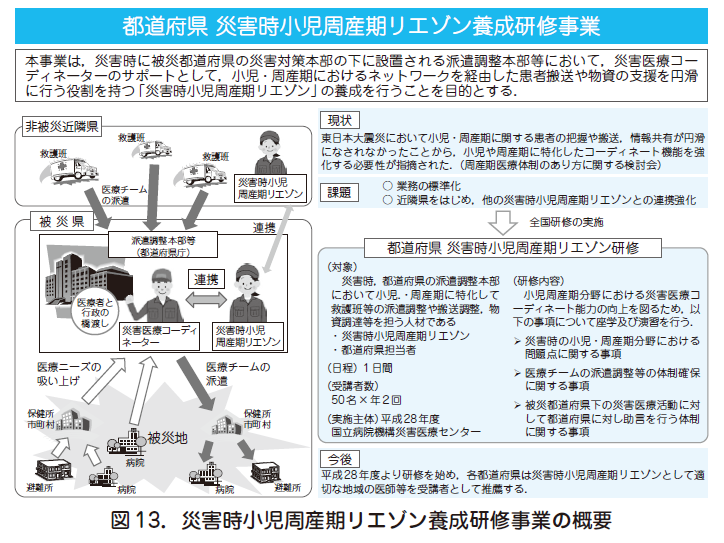
東日本大震災などの大規模災害において,情報伝達網の遮断や,小児・周産期医療に精通した医療従事者の不足などから,新生児や妊産婦の搬送の体制について,事前の準備が不十分であったことが指摘された.平成28 年度より小児・周産期に関する情報収集,関係機関との調整などを担う「災害時小児周産期リエゾン」をすべての都道府県で養成する(図13).都道府県は,災害時の周産期搬送を見据えて,患者搬送や物資調達などに関する情報伝達の方法を検討するとともに,事業継続計画(BCP)Business continuity planning の策定,災害時を想定して災害時小児周産期リエゾンを活用した訓練の実施など災害に備えた体制の確保が必要である.
「周産期医療体制整備計画」と「医療計画」の一体化について
周産期医療については,救急医療や災害医療など医療計画の他の事業と連動していることから,周産期医療に関する計画を単独で策定することは困難となっている.
周産期医療体制の整備を,都道府県全体の医療体制整備と連動したものとしてさらに進めるため,内容に不足がないよう配慮しつつ,平成30 年度の第7 次医療計画開始にあわせて「周産期医療体制整備計画」を「医療計画(周産期医療)」に一本化することとなった(図14).

今後の展望
平成27~28 年,「周産期医療体制のあり方に関する検討会」では,国民が安心して出産に臨める周産期医療体制を整備すべく,様々な課題について議論した.平成30年度から6 年間の第7 次医療計画で,都道府県が地域の実情を踏まえて,よりよい周産期医療体制の整備を行うことができるよう,国は将来像としての基本方針を策定している.周産期医療と救急医療,災害医療,精神医療など,他の事業などとの一層の連携を図り,地域で安心して子供を産み育てられる環境の整備を行うために,各分野の学会・医会など医療関係者,国民,行政の協働による周産期医療体制の構築が重要である.





