(5)HPV ワクチン
1 )HPV ワクチンの種類
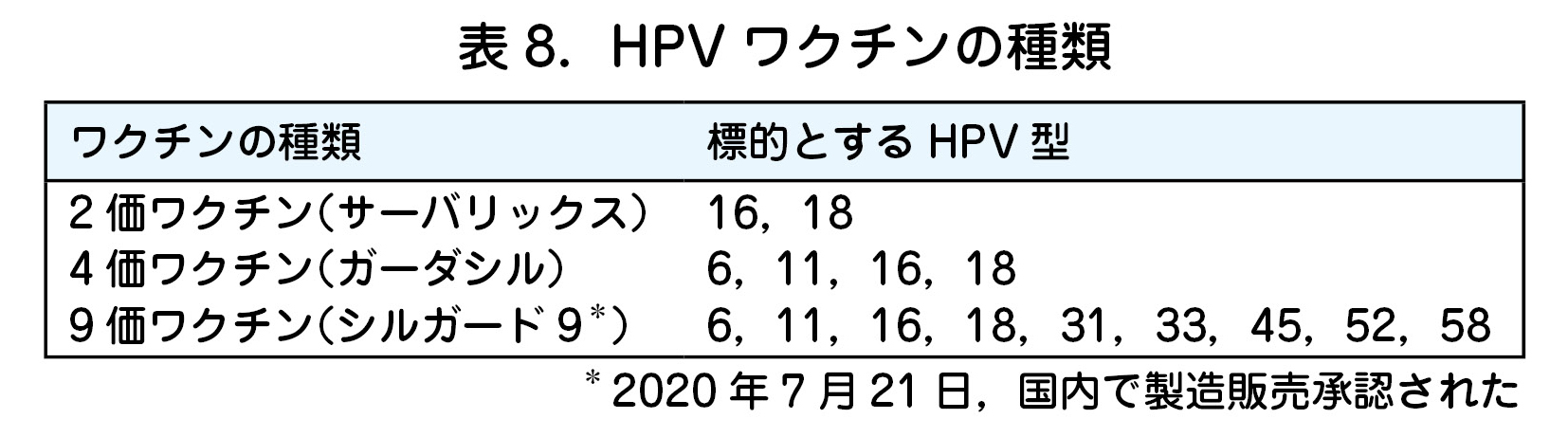
・ 国内で承認されている HPV ワクチンには 2 価,4 価,9 価がある(表8).
・ 2 価ワクチンは HPV16・18 型に,4 価ワクチンは 16・18 型および尖形コンジローマの原因となる 6・11 型に,9 価ワクチンはそれに加えて 31,33,45,52,58 に対するワクチンである.3 者ともHPV の殻部分 L1 蛋白質を発現させて作成したウイルスに似せた粒子を抗原としているためワクチン自体に感染性や発がん性はない.アジュバンド(免疫増強剤)としてアルミニウム塩が含まれる.
・ 接種スケジュールは 2 価では 0,1,6 カ月の 3 回,4 価と 9 価では 0,2,6 カ月の 3 回であり,筋肉注射である.
・ ワクチン接種によって産生される中和抗体は,少なくとも 10 年以上は感染予防に必要な抗体価を維持することが証明されており,数理モデルでは必要な抗体価を一生維持するとの推計もある.
・ ワクチンは HPV の感染を予防するもので,既に HPV に感染している細胞からHPVを排除する効果は認めない.したがって初めての性的接触を経験する前の9~14歳に接種することが最も効果的である.2 価・4 価ワクチンの適切な接種により子宮頸癌の60~70%の原因となる HPV16・18 型の感染は予防できるが,ワクチンを接種していても 20 歳になったら子宮頸癌検診を受けることが勧められる.
2 )HPV ワクチン接種プログラムの世界の状況
・ 現在世界の 120 カ国以上において公費助成による HPV ワクチンの国の接種プログラムが実施されている.最近では 9 価ワクチン(表8)の安全性と有効性が確認され,世界 70 カ国以上で承認,20 カ国以上で国の接種プログラムに導入されている.9 価ワクチンにより子宮頸癌の90%前後が予防可能になると期待されている.国内でも承認され(2020 年7 月),近い将来国内で 9 価ワクチンが普及し定期接種プログラムに加わることが期待される.また WHO は 9~14 歳の女児に対しては,0,6 カ月の 2 回接種( 15 歳以上は 3 回接種)を推奨しており,若年者は 2 回接種で十分な免疫が得られるとしているが,国内では 2 回接種は未承認である( 2020 年 7 月時点).また一部の国では男児への接種も行われている.
3 )HPV ワクチンの有効性(海外)
・ HPV ワクチン接種プログラムを早期に開始したオーストラリア・イギリス・北欧などではワクチン接種世代における HPV16・18 型の感染率の劇的な減少が示され,接種世代における前癌病変(CIN2・CIN3・AIS)発生の有意な低下が示された.
・ フィンランドの報告では浸潤子宮頸癌の発生の有意な低下も確認された.子宮頸癌は前癌病変を経て浸潤癌へと進展することから,今後,浸潤子宮頸癌は減少し,加えて肛門癌・中咽頭癌など他のHPV 関連がんが男女で減少すると推測される.
4 )HPV ワクチンの集団免疫効果
・ オーストラリア,イギリス,米国などではワクチン接種世代と同世代のワクチンを接種しなかった集団においても HPV16・18 型の感染率が低下した.この現象は集団免疫効果(herd immunity)と呼ばれ,公衆衛生学的にワクチン接種の重要な意義とされる.
・ ワクチン接種率が高くなるとHPV に感染している人の数が減少し,非接種の人もウイルスの暴露機会が激減するため,ウイルス感染率が社会全体として減少し,若年世代全体が HPV ワクチンによる集団免疫のベネフィットを受けることが可能となる.
5 )HPV ワクチンの有効性(国内)
・ 国内でも HPV ワクチンによるHPV16・18型感染率の減少,細胞診異常率の低下,CIN 発生の低下が複数の地域で報告されている.
・ 新潟県では 20~ 22 歳におけるHPV16・18型感染はワクチン接種群で有意に低く,91%の高い感染予防効果が示された.宮城県の 20~24 歳の解析では,接種群で有意に細胞診異常率が低かった.全国 7 都市におけるワクチンの公費助成開始前世代( 1990~1993 年度生まれ)と,公費助成によりワクチン接種率が70%まで上昇した世代( 1994~1995 年度生まれ)の比較では,ワクチン接種世代でASC-US/LSIL 以上の細胞診異常の有意な減少を認めた.20~29 歳で子宮頸癌検診を受けた22,743人で高度前癌病変(CIN2/3, CIS)の頻度を検討したところ,ワクチン接種した女性では罹患リスクが69%減少していた.松山市における 20 歳時の子宮頸癌検診の解析では,1991 ~ 1993 年度生まれのワクチン導入前世代と比較し,1994 ~ 1996 年度生まれのワクチン接種後世代では CIN1 または CIN3 以上の罹患率が有意に減少していた.
6 )HPV ワクチンの安全性
・ WHO ワクチン安全性専門委員会(GACVS)の世界中の最新データの継続的な解析では,非接種者と比べて有意に頻度の高い重篤な有害事象は認めない.複数ランダム化試験をメタ解析したコクランレビューでも,ワクチン接種群において全身的事象や重篤な反応のリスクが対象群に比して有意に高い頻度で検出されることはなかった.
7 )国内のHPV ワクチン接種率の推移とその影響
・ 日本では 2010 年度から HPV ワクチン接種の公費助成が開始され,2013 年 4 月に予防接種法に基づき定期接種化された.
・ しかし,接種後に多様な症状が報告され,同年 6 月に接種の積極的勧奨の差し控えとなったまま 7 年が経過した.公費助成当時の接種対象であった 1994~1999 年度生まれの女子のHPV ワクチン接種率が70%程度であったのに対して,2000 年度以降生まれの女子では接種率が激減し,2002 年度以降生まれの女子では1%未満の接種率となっている.その結果 2000 年度以降に生まれた女子ではワクチン導入前世代と同程度の子宮頸癌罹患リスクに戻ってしまうことが推計される.
8 ) 日本におけるHPV ワクチン接種後に報告された多様な症状とその対応(思春期の予防接種と接種ストレス関連反応の項 18 頁参照)
・ ワクチン接種後に報告された疼痛や運動障害などを含む多様な症状に関しては,これまでにワクチン接種との因果関係を科学的・疫学的に証明した報告はない.
・ 厚生労働省副反応検討部会は,接種後に報告された多様な症状は機能性身体症状であるという見解を確認した(ワクチン接種後の局所疼痛や不安などが機能性身体症状を引き起こすきっかけとなったことは否定できないとしている).
・ 厚生労働省研究班(祖父江班)による全国疫学調査では,HPV ワクチン接種歴のない者においても,接種後の症状として報告されたのと同様の多様な症状を呈する者が一定数存在することが報告された.名古屋市における 1994~2000 年度生まれの女性を対象としたアンケート調査では,接種者と非接種者の 24 症状の年齢調整後の発生頻度に有意差はなく,HPV ワクチン接種との因果関係は証明されなかった.
・ 接種後に何らかの症状がでた際の診療相談窓口として全国で 90 の協力医療機関がすべての都道府県に整備されている.接種医・都道府県内の協力医療機関・痛みなどの専門医療機関の 3 者の連携を強化し,接種後に症状が出て困った人が,ワクチンとの因果関係の有無にかかわらず,診療を受けられる体制を整えることが重要である.
9 )HPV ワクチンに関する情報提供
・ 2018 年に厚生労働省は,HPV ワクチンの接種を検討あるいは実際に接種をうけるお子様・保護者向けのリーフレットを作成した(https://www.mhlw.go.jp/bunya/kenkou/kekkaku-kansenshou28/index.html)が,その後の調査でリーフレットに関する国民の認知が十分ではないことが明らかになった.現在リーフレットの内容を変更すること,自治体からリーフレットの個別送付を行うことが進められている.
・ どんなワクチンであっても,ワクチンにはベネフィット(有効性)とリスク(有害事象)の両者があり,HPV ワクチンが国際的に広く推奨されているのは,ベネフィットがリスクをはるかに上回るという科学的根拠に基づいていることを国民が正しく理解することが大切である.
10 )おわりに
・ WHO は若い女性が本来予防し得る HPV 関連がんのリスクにさらされている日本の状況を危惧し批判している.
・ 全世界において,2030 年までに HPV ワクチン接種率90%( 15 歳まで),子宮頸癌検診受診率70%( 35・45 歳の 2 回),子宮頸癌治療を受けられる率90%のトリプル介入を達成すれば,2070 年以後に子宮頸癌は根絶し得るとの目標が発信された.HPV ワクチンは若年女性の健康や命を脅かす子宮頸癌の予防戦略において重要である.





